HPV - Simptomele, transmisia și tratamentul


introducere
Papilomavirusul uman, mai cunoscut sub numele de acronim HPV, este un virus care poate fi transmis prin modul sexual sau prin contactul direct cu pielea.
HPV este responsabil pentru apariția unor veruci comune ale pielii și a verucilor genitale, cunoscute și sub numele de condylomata acuminata sau creasta gallitică. Dar ceea ce face HPV un virus de mare importanță medicală este că este legat de aproape 100% din cazurile de cancer de col uterin, unul dintre cele mai frecvente tipuri de cancer în populația feminină.
În acest articol vom explica următoarele aspecte despre virusul HPV:
- Forme de transmitere.
- Simptome.
- Complicațiile.
- Opțiunile de tratament.
- Șanse de vindecare.
- Prevenirea.
Ce este HPV?
HPV este un virus care infectează exclusiv oamenii și atacă celulele epiteliale ale pielii și mucoasei. Acțiunea virusului asupra celulelor pielii favorizează formarea de tumori, majoritatea mici și benigne, cum ar fi negi cutanate sau veruci genitale. Cu toate acestea, atunci când zona infectată este căptușeală a colului uterin, a vaginului, a penisului sau a anusului, virusul poate induce formarea de tumori maligne, de exemplu cancerul de col uterin și cancerul anal.
HPV-4 este asociat cu verucile comune ale pielii, în timp ce HPV-1 cauzează negi care afectează preferențial tălpile picioarelor. HPV-6 și HPV-11 sunt legate de dezvoltarea verucilor genitale. Cancerul de col uterin poate fi cauzat de mai multe subtipuri, după cum vom vedea mai jos, dar cele mai multe cazuri apar atunci când o femeie devine infectată cu HPV-16 sau HPV-18.
Afecțiuni legate de papilomavirus uman
După cum sa menționat mai sus, ceea ce face ca papilomavirusul uman să reprezinte o problemă gravă de sănătate publică este capacitatea acestuia de a provoca anumite tipuri de cancer. 99% din cazurile de cancer de col uterin, 93% din cancerele anusului, 60% din cancerele vulvei și 50% din cancerele penisului și ale vaginului sunt legate de infecția cu HPV. Rar, HPV este, de asemenea, capabil să provoace cancer de laringe, gură, sinusuri și esofag.
Dintre toate aceste tipuri de cancer, cancerul de col uterin este cel mai frecvent împușcat, de aceea este mult mai comun să auzim despre asocierea sa cu papilomavirusul uman decât cu alte forme de cancer.
Cu toate acestea, este important de observat că nu toate infecțiile cu HPV conduc la formarea unei tumori maligne. Dintre cele mai multe subtipuri de HPV cunoscute, unele sunt considerate mai periculoase, cum ar fi subtipurile 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59 și 68, în timp ce altele sunt mai puțin agresive, cu risc scăzut de transformare malignă, cum ar fi subtipurile 6, 11, 40, 42, 43, 44, 53, 54, 61, 72, 73 și 81.
De fapt, aproximativ 70% din cazurile de cancer de col uterin sunt cauzate de doar 2 subtipuri, 50% de HPV-16 și 20% de HPV-18. HPV-16 este, de asemenea, în spatele majorității cazurilor de anale, penis, vaginale, vulvare și unele forme de cancer ale orofaringelului, ceea ce îl transformă în subtipul cel mai periculos de HPV atât pentru bărbați, cât și pentru femei.
Pe lângă subtipul de HPV, un alt factor important pentru generarea unei tumori maligne este momentul infecției. Majoritatea persoanelor infectate cu HPV pot scăpa spontan de virus după 1 sau 2 ani. Pentru aceasta, este suficient să existe un sistem imunitar capabil să se ocupe de papilomavirusul uman. Aproximativ 10% dintre persoanele infectate dezvoltă totuși ceea ce numim o infecție persistentă. Acestea sunt persoanele care sunt cel mai expuse riscului de cancer.
HPV are nevoie de 10 până la 20 de ani pentru a putea provoca modificări celulare care pot genera o tumoare malignă. Din acest motiv, proiecțiile privind cancerul de col uterin, cum ar fi frotiul Papanicolau celebru, sunt esențiale pentru a identifica apariția unor modificări premaligne care apar cu ani înainte de apariția tumorii maligne.
Dacă doriți să înțelegeți cum funcționează frotiul Papanicolau și ce înseamnă NIC-1, NIC-2 și NIC-3, accesați următorul link: EXAMINA PAPANICOLAU.
Forme de transmitere a HPV
HPV care infectează pielea și provoacă verucile comune sunt de obicei contractate atunci când există leziuni minore ale pielii, cum ar fi tăieturi sau zgârieturi care permit virusului să intre în corp. Transmisia este realizată prin contactul pielii cu pielea.
Subtipurile de papilomavirus uman care provoacă verucile comune nu au legătură cu cancerele care apar în mucoasa genitalului, anusului sau colului uterin, deoarece nu sunt capabile să infecteze această regiune. Opusul este, de asemenea, adevărat, deoarece subtipurile care cauzează de obicei leziuni mucoase nu atacă de obicei pielea.
Cu toate acestea, există câteva excepții de la regula de mai sus. Unele subtipuri care pot provoca verucile pe piele pot provoca, de asemenea, veruci genitale, cum ar fi HPV-1, HPV-2 și HPV-4. Aceste subtipuri, cu toate acestea, rareori cauzează verucile genitale și atunci când au, au o capacitate scăzută de a produce tumori maligne.
Contaminarea membranelor mucoase ale vaginului, vulvei, anusului, penisului și colului uteric are loc prin calea sexuală. Mulți nu știu, dar infecția cu HPV este cea mai frecventă boală cu transmitere sexuală la nivel mondial, mult mai frecventă decât SIDA, gonoreea, sifilisul sau orice alte STD celebre.
Transmiterea de papilomavirus uman prin sex oral este posibilă, dar este mult mai puțin frecventă decât transmiterea prin sex vaginal sau anal. Unele cazuri de cancer al orofaringelui, laringelui și esofagului sunt legate de acest tip de contaminare.
Cu excepția partajării obiectelor sexuale, nu pare să apară transmiterea HPV de alte tipuri de obiecte neînsuflețite, cum ar fi prosoapele, lenjeria de pat sau lenjeria de corp. De asemenea, nu se face HPV în toalete publice, piscine, saune sau plaje.
Simptomele HPV
După cum sa explicat deja, fiecare subtip de HPV are preferința pentru o anumită zonă a corpului:
- Subtipurile 1, 2, 4, 26, 27, 29, 41, 57, 65 și 75 până la 78 cauzează, de obicei, negi cutanate comune.
- Subtipurile 3, 10, 27, 28, 38, 41 și 49 cauzează, de asemenea, negii pe piele, dar sunt numiți de obicei niște negi.
- Subtipurile 1, 2, 4, 60, 63 cauzează negi pe tălpile picioarelor.
- Subtipurile de la 1 la 6, 10, 11, 16, 18, 30, 31, 33, 35, 39 până la 45, 51 până la 59, 70 și 83 pot cauza veruci genitale sau anale (condylomata acuminata). Notă: 90% din cazurile de veruci genitale sunt cauzate de subtipurile 6 și 11.
HPV-16 și HPV-18, care sunt cele mai strâns legate de cancerul de col uterin, nu produc de obicei simptome. Marea majoritate a femeilor infectate cu papilomavirus uman nici nu suspectează că au virusul. Diagnosticul infecției apare de obicei prin examinarea ginecologică preventivă.
Diagnosticul HPV
În cazurile de veruci cutanate sau genitale, diagnosticul de HPV este clinic, printr-un simplu examen fizic. Doar identificați prezența negii, nu este necesară efectuarea altor teste. În cazul specific al verucilor genitale, deși diagnosticul de papilomavirus uman este evident, este important ca pacientul să fie testat pentru alte boli cu transmitere sexuală, deoarece este foarte frecvent ca o persoană să aibă mai multe STD la un moment dat.
Diagnosticul HPV la femeile cu cervix infectat este mult mai complex. Nu există simptome și rezultatele testului Papanicolau nu sunt întotdeauna caracteristice infecției cu papilomavirus uman. Pentru a căuta prezența virusului, ginecologul trebuie să colecteze în timpul examenului ginecologic un mic eșantion de material din cervix și din interiorul vaginului. Acest material este trimis la laborator pentru a putea căuta prezența HPV. Dacă HPV este prezent, laboratorul este capabil să raporteze subtipul virusului responsabil pentru infecție.
Tratamentul HPV
După cum sa menționat anterior, aproximativ 90% din infecțiile cu HPV se vindecă singuri după 1 sau 2 ani.
De fapt, virusul papilomavirus uman are o caracteristică ciudată: este o infecție care nu are tratament, dar are un leac. Nu există medicamente care să distrugă virusul sau să accelereze procesul de vindecare. Singura opțiune este să aștepți ca sistemul imun să omoare spontan virusul în timp.
La pacienții care dezvoltă negi, tratamentul vizează numai eliminarea leziunii. Atunci când este eliminată negi, aceasta nu înseamnă că virusul a fost eliminat din organism. Pacientul rămâne infectat și poate dezvolta noi veruci în timp ce HPV este prezent.
Situația este similară cu cea a femeilor care dezvoltă leziuni premaligne (neoplasme intraepiteliale) ale colului uterin. Când este identificată o leziune premalignantă, ginecologul o îndepărtează chirurgical, dar asta nu înseamnă că pacientul a fost vindecat de HPV. Dacă rămâne infectată, pot apărea leziuni maligne potențial de-a lungul anilor.
Vorbim mai detaliat despre tratamentul și vindecarea HPV în următorul articol: HPV VIRUS CURE?
Prevenirea HPV
Deși este o măsură importantă de prevenire, prezervativele nu sunt 100% eficiente împotriva transmiterii HPV. Acest lucru se datorează faptului că virusul poate fi prezent în zonele genitale care nu sunt acoperite de prezervativ.
Pentru a avea o adevărată prevenire a infecției cu virus, cea mai bună opțiune este vaccinul. Există două vaccinuri împotriva HPV, unul care protejează împotriva subtipurilor 16 și 18, cel mai periculos pentru cancerul de col uterin și altul care protejează împotriva subtipurilor 16, 18, 6 și 11, eficace împotriva cancerului de col uterin. uterului și împotriva verucii genitale.
Vaccinurile HPV sunt foarte eficiente, cu rate de succes de peste 95%, mai ales atunci când sunt date fetelor tinere care nu au început încă viața sexuală și, prin urmare, nu au avut contact cu virusul papilomavirus uman.
În ciuda campaniilor obscurante și calomniatoare frecvente, care încearcă să descalifice importanța vaccinării, este adevărat că vaccinul împotriva HPV prezintă o bază științifică solidă, atât în ceea ce privește eficiența, cât și securitatea.
Pentru a afla mai multe despre vaccinul împotriva papilomavirusului uman, citiți: HPV VACCINE | Eficacitate, efecte și indicații.
Informații despre videoclip
Asigurați-vă că vedeți și acest scurt videoclip produs de echipa MD.Saúde, care explică într-un mod simplu vaccinarea împotriva HPV.


PANIC SINDROMUL - Cauze, simptome și tratament
Tulburarea de panică, de asemenea cunoscută sub numele de tulburare de panică, este o tulburare psihiatrică foarte frecventă, caracterizată prin apariția spontană, bruscă și neașteptată a atacurilor de panică recurente. Având una sau două atacuri de panică pe toată durata vieții, mai ales dacă este declanșată de situații stresante, nu este considerată o tulburare psihiatrică. Pentru a fi sindrom de
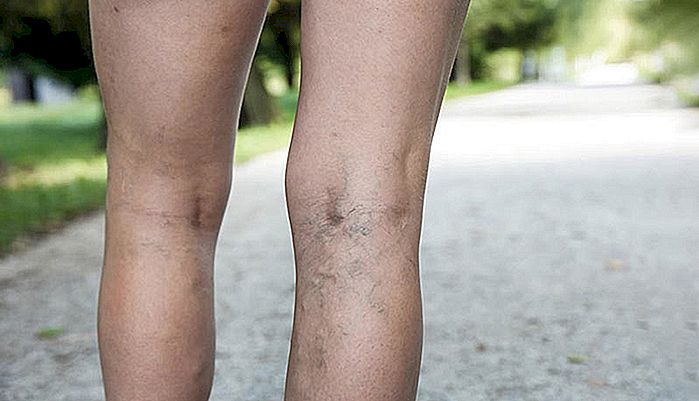
VARIAȚII ÎN LEGE - Cauze, grade și tratament
Varicele venoase sunt vene tortuoase și dilatate care apar din cauza bolii vaselor. Contrar a ceea ce s-ar putea crede, vene varicoase în picioare nu sunt doar o problemă estetică. Prezența varixului indică o venă bolnavă și este adesea primul semn al insuficienței venoase cronice. Acest text se referă la venele varicoase din picioare (vene varicoase ale membrelor inferioare), subliniind cauzele, simptomele, prevenirea și tratamentul. Ce sunt ve