Distrugerea prematură a placentei - simptome și tratament


Prevenția abcesului placentar (DPP), cunoscută și sub numele de abrupții abrupte de placentă sau placentă, este o complicație neobișnuită, dar severă a sarcinii, în care placenta iese parțial sau complet din uter înainte de naștere.
DPP este o problemă potențial fatală, deoarece pierderea contactului dintre placentă și uter nu poate numai să-l lipsească pe copil de oxigen și substanțe nutritive, ci și să ducă la sângerare, ducând la o pierdere masivă de sânge din partea mamei.
În acest articol vom explica care este detașarea prematură a placentei, care sunt cauzele, simptomele și opțiunile de tratament.
Ce este aburul placentar
Placenta este un organ matern-fetal care există doar în timpul sarcinii. Funcția sa principală este de a furniza oxigenului și nutrienților fetusului prin schimbul de sânge cu mama.
Placenta are două fețe, unul care este lipit de peretele uterului, atașat la sute de vase de sânge materne, iar celălalt este îndreptat spre făt, unde se conectează cordonul ombilical. Astfel, placenta acționează ca o punte între fluxul sanguin al mamei și fătului.
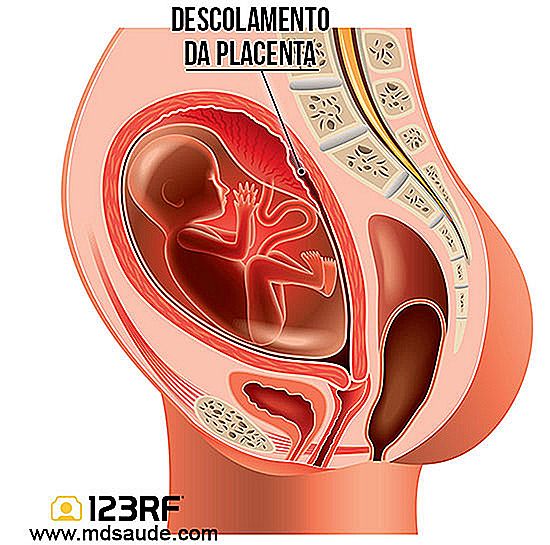
În condiții normale, placenta trebuie doar să se detașeze de uter după nașterea bebelușului. În timp ce copilul este în interiorul uterului, este nevoie de placentă pentru a "respira" și "a hrăni".
De aceea, o numim o desprindere prematură a placentei când o parte din placentă se detașează de peretele uterului în timpul sarcinii.
Evident, porțiunea de placentă care se detașează nu mai primește sângele mamei. Starea de sănătate a fătului, în această situație, depinde de capacitatea de a transfera sângele de la placenta care rămâne în continuare atașată la uter. După cum s-ar putea să ne imaginăm, cu cât este mai mare abrupția placentară, cu atât este mai mare riscul de suferință fetală.
În general, abrupția placentară este însoțită de sângerări vaginale. Cu toate acestea, sângele rezultat din detașare poate fi prins între peretele uterului și placentă și nu există externalizare a sângelui prin vagin. În aceste cazuri, detașarea placentară poate progresa în tăcere, punând un mare pericol pentru mamă și copil.
Cauze ale abrupției placentare
Cauzele abruperii placentare nu au fost încă elucidate complet. Știm că traumatismele abdominale pot fi unul dintre motive, dar numai o mică parte din toate DPP-urile (aproximativ 9% din cazuri) sunt legate de evenimente mecanice bruște cum ar fi traumatisme abdominale abrupte, decompresie uterină rapidă sau accelerare-decelerare a uterului așa cum se întâmplă adesea în cazul accidentelor auto.
Deși nu putem explica în detaliu mecanismele patofiziologice care duc la abrupția placentară, știm deja câțiva dintre factorii săi de risc. Cele mai importante sunt:
- Hipertensiune arterială - aproximativ 40% din cazurile de PPD apar la femeile gravide hipertensive (a se citi: HIPERTENSIUNEA ÎN HERBALITATE - Hipertensiunea gestațională).
- Pre-eclampsia sau eclampsia - femeile gravide cu preeclampsie au de până la 5 ori riscul de abrupție placentară (citiți: ECLAMPSIA ȘI PRE-ECLAMPSIA - Simptome, Cauze și tratament).
- Utilizarea cocainelor - consumul de cocaină crește riscul de placente abrupte de până la 10 ori (citiți: COCAINE ȘI CRACK - Efectele și complicațiile).
- Fumatul - femeile însărcinate care fumează sunt de 2, 5 ori mai multe șanse de a avea PPD (citiți: BOLILE CIGARETE - Cum să întrerupeți fumatul).
- Eliminarea prematură într-o sarcină anterioară - cel mai important factor de risc pentru abrupția placentară este de a avea o detașare într-o sarcină anterioară. La aceste femei gravide, riscul de placentă abruptă este de până la 12 ori mai mare.
- Ruptura precoce a pungii de apă - în timpul sarcinii, fătul rămâne în interiorul sacului amniotic, care este un fel de sac umplut cu lichid amniotic. Întreruperea sacului înainte de naștere este un factor important de risc pentru PPD, deoarece golirea rapidă a fluidului provoacă o decompresie bruscă a uterului, favorizând detașarea acestuia.
- Vârsta peste 40 de ani - cu cât femeia gravidă este mai în vârstă, cu atât este mai mare riscul unei placente abrupte. Abcesiunea prematură a placentei este mult mai frecventă la femeile gravide cu vârsta peste 40 de ani, dar riscul începe să crească la vârsta de 35 de ani.
- Tulburări de coagulare a sângelui - Orice afecțiune care afectează capacitatea de coagulare a sângelui crește riscul abrupției placentare.
- Amniocenteza - Una dintre posibilele complicații ale amniocentezei, o procedură medicală în care se îndepărtează o probă de lichid amniotic pentru examinare, este apariția sângerării retroplanice, care crește riscul de abces în placentă (citiți: AMNIOCENTESE - Amniotic Fluid Examination) .
- Twin sarcină - Decompresia uterină bruscă după nașterea primului copil poate provoca placenta să se detașeze în timp ce al doilea copil este încă în interiorul uterului.
Simptomele abrupției placentare
Abcesul placentar apare de obicei în ultimul trimestru de sarcină, în special în ultimele săptămâni înainte de naștere.
Semnele și simptomele clasice ale placentei abrupte sunt:
- Sângerare vaginală - 80%.
- Dureri abdominale sau lombare - 70%.
- Contracțiile uterine de înaltă intensitate și de înaltă frecvență - 35%.
80% dintre femeile gravide cu PPD au sângerări vaginale. Cu toate acestea, există și cazuri de detașare în care sângele este reținut între placentă și uter, fără a avea o exteriorizare a acestuia prin vagin. Aceste cazuri sunt mai periculoase, deoarece sângerarea poate fi voluminoasă, iar femeia gravidă nu este conștientă de aceasta.
Prin urmare, cantitatea de sânge care iese din vagin nu corespunde neapărat cu cantitatea de sânge efectiv pierdută. Este perfect posibil ca mama să intre într-un șoc circulator datorită unei pierderi masive de sânge care nu prezintă nici o sângerare vaginală ușoară sau ușoară.
Complicații ale placentei abrupte
Abruparea placentară poate provoca probleme serioase atât pentru mamă, cât și pentru copil.
Pentru mamă, abrupția placentară poate duce la:
- Sindromul de circulație datorat pierderii de sânge.
- Modificări ale coagulării sângelui (coagulare intravasculară diseminată).
- Anemie severă care necesită transfuzii de sânge.
- Falimentul rinichilor și al altor organe.
După nașterea bebelușului, este probabil că locul unde placenta a fost blocat rămâne sângerare. Dacă această sângerare nu poate fi controlată, poate fi necesară îndepărtarea chirurgicală a uterului (histerectomie).
Pentru copil, abrupția placentară poate duce la:
- Sarcina fetală - privarea de oxigen și nutrienți.
- Nașterea prematură.
- Moartea fetală.
Clasificarea abrupției placentare
DPP poate fi clasificat în 4 clase, în funcție de gravitatea lor:
- Clasa 0 - DPP asimptomatic
Clasa 0 apare atunci când sarcina progresează fără probleme și medicul află că detașarea placentară a apărut după naștere, observând cheaguri de sânge care aderă la placentă.
- Clasa 1 - DPP ușoară (aproximativ 48% din cazuri)
Clasa 1 este clasificată ca fiind cazurile în care salvia vaginală este nulă sau discretă, uterul nu este contractat și nu există schimbări în ritmul cardiac sau în tensiunea arterială a mamei. În aceste cazuri, nu există nici un grad de suferință pentru făt.
Nivelurile de fibrinogen, care reprezintă un examen care ajută la identificarea problemelor de coagulare, sunt normale în clasa 1.
- Clasa 2 - PPD moderat (aproximativ 27% din cazuri)
Clasa 2 este clasificată ca fiind cazurile în care salvia vaginală este absentă sau moderată, uterul este contractat moderat, mama are o frecvență cardiacă crescută și tensiunea arterială poate prezenta episoade de cădere când pacientul este în picioare . În aceste cazuri, bebelușul prezintă semne de suferință fetală.
Nivelurile fibrinogenului sunt de obicei reduse.
- Clasa 3 - PPD sever (aproximativ 24% din cazuri)
Clasa 3 este clasificată ca fiind cazurile în care salvia vaginală este absentă sau intensă, uterul este foarte contractat, mama are un șoc circulator și fătul evoluează până la moarte.
Nivelurile de fibrinogen sunt foarte scăzute, iar mama are dificultăți în coagularea sângelui.
Diagnosticarea abrupției placentare
Diagnosticul PPD se face de obicei prin constatări clinice, dar imagistica și testele de laborator pot fi folosite pentru a întări suspiciunea clinică.
Prezența sângerărilor vaginale asociate cu durerea abdominală și un uter foarte rigid la examenul ginecologic vorbește puternic în favoarea detașării placentare. Anomaliile frecvenței cardiace fetale, hipotensiunea maternă sau semnele de coagulare intravasculară diseminată (hemoragie, anemie, fibrinogen scăzut și modificări ale testelor de coagulare) sporesc în continuare posibilitatea diagnosticării.
Examinarea cu ultrasunete este utilă pentru identificarea hematomului retroplacentar și pentru excluderea altor probleme care pot apărea, de asemenea, în cazul sângerării vaginale și durerii abdominale (a se citi: CAUZELE PRINCIPALE ALE PAINII ABDOMINALE ÎN RAPORTARE).
Tratamentul abrupției placentare
Comportamentul față de abcesul placentar variază în funcție de severitatea afecțiunii, de vârsta gestațională a fătului și de condițiile clinice ale mamei copilului.
Fetus mort
Dacă abrupția placentară a fost severă și fătul nu a rezistat, sarcina trebuie indusă pentru a preveni apariția complicațiilor materne. Dacă mama este stabilă din punct de vedere clinic, livrarea poate fi vaginală. În cazul în care mama este instabilă, livrarea se face prin operație cezariană (citiți: PARTO POR CESARIANA - Avantaje și riscuri).
2 - Fătul viu, dar cu semne de suferință
Conduita medicală corectă este aceea de a induce travaliul prin cezariană. Nu există nici un tratament care să facă placenta să se readească la uter, astfel încât dacă copilul este expus riscului de deces datorat lipsei de oxigenare, singura soluție este să o elimină cât mai curând posibil din uter, indiferent de vârsta gestațională. Dacă sarcina este mai mică de 34 de săptămâni, bebelușul va avea nevoie invariabil să rămână într-o unitate de terapie intensivă neonatală în primele zile de viață.
3 - Fătul viu, cu mai mult de 34 săptămâni și fără semne de suferință
Dacă sarcina este deja de cel puțin 34 de săptămâni, cel mai sigur este să induci forța de muncă pe termen scurt, chiar dacă copilul nu prezintă semne de suferință la momentul respectiv. Schimbările mici se pot transforma în detașamente mari de la o oră la alta fără notificare.
În cazurile de PPD ușoară, cu episod de sângerare minim și izolat, care nu se mai întâmplă și absența altor semne și simptome de severitate, unii obstetricieni încearcă să efectueze sarcina până în a 37-a săptămână.
4 - Fătul viu, mai puțin de 34 săptămâni și fără semne de suferință
Dacă mama și fătul sunt bine, detașarea este mică și nu există semne de sângerare continuă, procedura cea mai frecvent utilizată este ca mama să fie spitalizată pentru supraveghere. Se administrează corticosteroizi pentru a accelera maturarea pulmonară a fătului, ceea ce mărește șansa dumneavoastră de a supraviețui dacă o naștere prematură trebuie să fie indusă în săptămânile următoare.
Atâta timp cât mama și copilul sunt bine, obstetricianul va încerca să aducă sarcina cât mai aproape de săptămâna a 37-a.
COLITE PSEUDOMEMBRANOSA - Clostridium difficile Diaree
Sistemul digestiv uman găzduiește mai mult de 1000 de specii de microorganisme. Flora noastră naturală gastrointestinală este inofensivă și adesea benefică în condiții normale, deoarece ajută digestia alimentelor și împiedică proliferarea bacteriilor virulente din afară. Cu toate acestea, atunci când echilibrul dintre aceste mii de microorganisme naturale este rupt, există riscul creșterii necontrolate a microbilor patogeni capabili să provoace infecții intestinale. Unul dintre germen
FOTOGRAFII DE BOLI CAUZATE DE SIDA
Sindromul imunodeficienței dobândite, cunoscut sub numele de SIDA sau SIDA, este o boală provocată de virusul HIV (virusul imunodeficienței umane), care determină o scădere progresivă și lentă a imunității noastre, lăsând organismul susceptibil la numeroase infecții. Am abordat deja unele dintre problemele legate de HIV / SIDA în unele dintre textele noastre: SIMPTOME DE HIV ȘI SIDA (SIDA) TRANSMISIA HIV Cum obții SIDA? TESTUL HIV | SID